Creo que alguna amiga mía va divulgando una frase mía muy divertida:
«Quiere el instrumental en un nanosegundo en el metaverso»

Se trata de un problema que tenemos en todos los centros sanitarios, el bloque quirúrgico necesita rápidamente el instrumental para salvar vidas, disminuir la espera quirúrgica, evitar infecciones relacionadas con la asistencia sanitaria… y en la central de esterilización necesitan de un tiempo para reprocesar el material, cumplir unas normas y estándares. Todo ello provocado en parte por un déficit endémico de instrumental.
¿Os imagináis poder preparar todo el instrumental necesario con el suficiente tiempo antes de la intervención programada? ¿Y si os digo 48 horas?
Pues eso lo han hecho en la HAS (Haute Autorité Sanitaire). Y es que se ha visto que el 25% de los eventos adversos producidos en Francia están relacionados con los dispositivos médicos; y es que un 30% no están disponibles cuando hacen falta, no funcionan o no están estériles entre otros problemas. ¡¡Tenemos un problema!!
Aquí tenéis los enlaces:
- Lista de Control o Check list
- Documento «Check list antes de las 48 horas»
Para una política de seguridad y calidad en el bloque quirúrgico, necesitamos unos prerrequisitos (que no sé si los cumplimos en España):
- Pasar de las hojas de programación y las órdenes escritas a mano a un sistema informatizado completo.
- Promover un soporte único de difusión de la información y un sistema para compartirla entre todos los actores (cirujano, quirófano, farmacia, fabricantes).
- Obtener de los fabricantes la posibilidad de proporcionar rápidamente material en préstamo cuando falte material, idealmente en menos de una semana. Idealmente en menos de 48 horas (72 horas para las operaciones de los lunes).
- Establecer una lista de implantes con un sistema de alerta automática en caso de escasez o desabastecimiento.
- Definir los responsables de la realización de la lista de comprobación «equipamiento 48 horas antes de cualquier operación programada» (instrumentista, esterilización, recursos materiales…).
- Informar sistemáticamente al cirujano después de la realización del check-list o lista de control.
horas antes de cualquier operación programada» en soportes claramente identificados. - Incluir la lista de comprobación en la historia clínica del paciente, junto con la lista de comprobación «seguridad del paciente en el quirófano».
No sé si lo veré implantado en España, y si se hace, que se haga bien y no de una manera rutinaria y monótona como la lista de comprobación quirúrgica. Y es que en Francia tienen lo que denominan «No Go«, que quiere decir «arrêt immédiat et imprévu de l’acte chirurgical au bloc opératoire avant l’incision cutanée» (interrupción inmediata e imprevista del acto quirúrgico en el bloque quirúrgico antes de la incisión de la piel) (En el enlace hay un informe muy interesante).

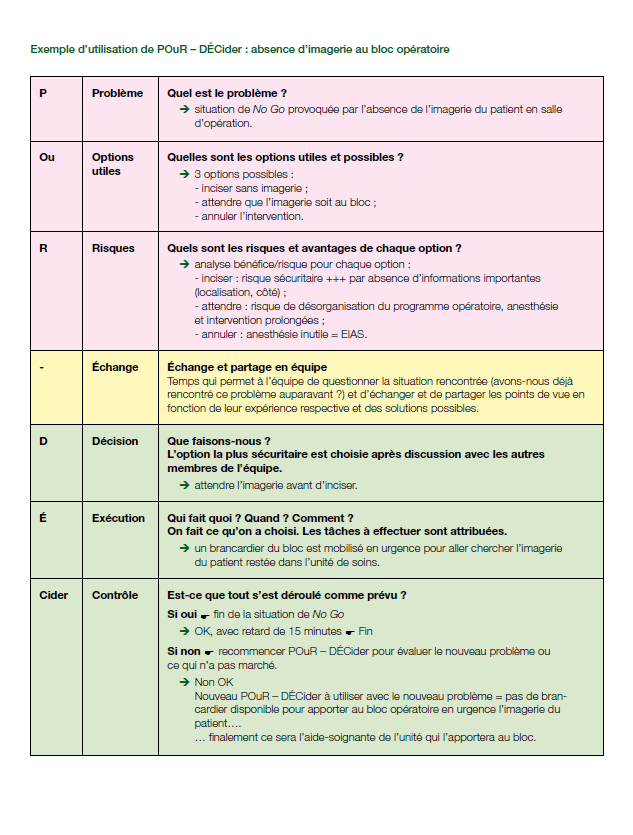
También han creado POur-DECider (y dejan un ejemplo). Donde:
POur: es el proceso previo de reflexión. P: Problema. Ou: Opciones o soluciones útiles. R: Riesgos
– : El propio guión es el tiempo de intercambio entre personas o equipos
DEcider: es el proceso de decisión y solución encontrada. D: Decisión, qué hacemos. E: ejecución, qué se hace, cuándo y cómo. Cider: Control de lo ejecutado, y si se ha hecho bien
En unos días nos vemos en Oviedo. No dejéis de consultar el programa.


Lo dicho en esta entrada es sencillamente gestión de riesgos, control de calidad, seguridad del paciente, y ahora a los gestores hay que añadirles la palabra humanización (no sé qué más veré y escucharé en mi vida laboral). Creo que va por modas. En 1994 empezamos con la Medicina Basada en la Evidencia y la epidemiología clínica, luego todo fue Control de Calidad (1996), para pasar a Seguridad del paciente (1998) y finalizar en la Gestión de Riesgos (2000). Todo mi currículum es un reguero de cursos y seminarios sobre estos temas. Y ahora ha llegado la humanización. Pues yo para humanizar este blog uso música de despedida, mezclando «petardeo» y algo un poco más serio. Vamos a ver si sois capaces de diferenciarlas en esta selección. ¡¡Viva el verano!!



























Debe estar conectado para enviar un comentario.