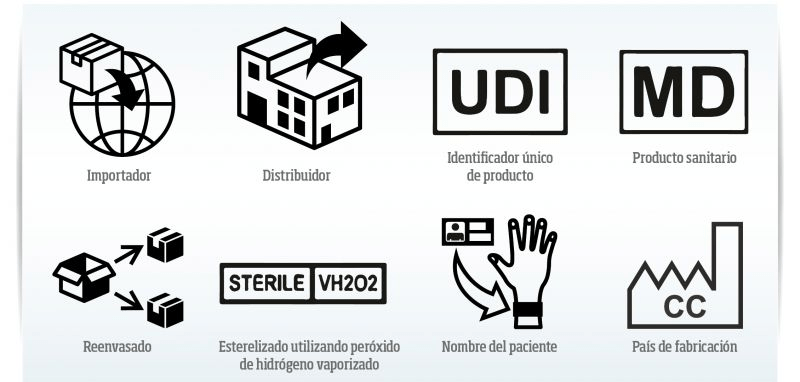
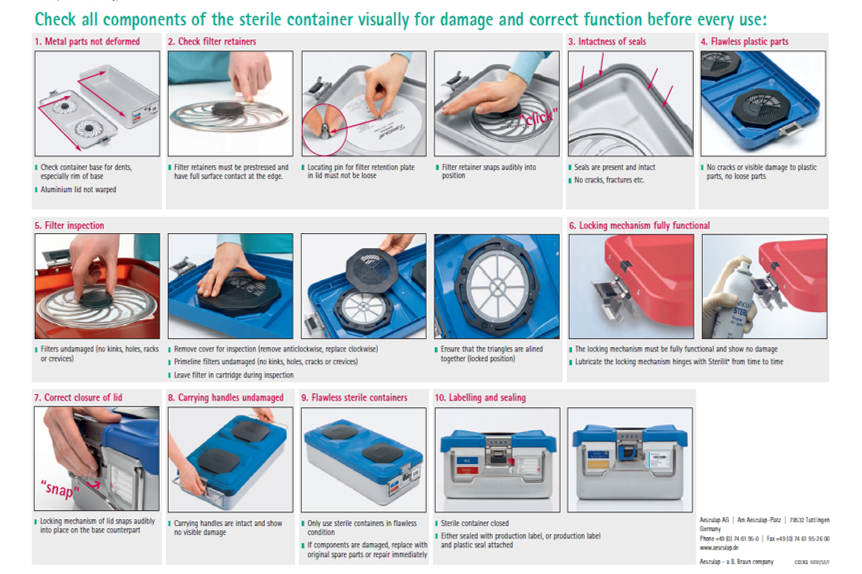
La Asociación de Barreras Estériles (Sterile Barrier Associaton, SBA) es la asociación comercial europea de empresas que fabrican Sistemas de Barrera Estéril (SBS) y equipos y accesorios asociados para el sector sanitario. Los materiales y equipos de SBS son sofisticados y permiten la esterilización de dispositivos médicos desechables y reutilizables tras su fabricación o uso. La función fundamental del SBS es mantener la esterilidad del producto hasta su uso. El envasado es una de las etapas básicas en la esterilización. No entraré en particularidades como el El papel ULTRA para envasado, Preguntas y respuestas sobre envasado, Filtros de tela para envasado o Resolviendo dudas con los contenedores (sin filtro y con filtro) y Guía para la validación de los procesos de embalaje según ISO 11607-2.

SBA ha creado y validado nuevos símbolos para los sistemas de barrera estéril (SBE), en lo que se refiere a configuración de sistemas de embalajes para dispositivos médicos, para incluirlos en la UNE-EN ISO 15223-1. Las razones que han llevado a incluir dichos símbolos se refieren al control de los riesgos específicos en una presentación aséptica, para cumplir con las nuevas exigencias legales que se derivan del Reglamento MDR 2017/745.
Con el fin de mejorar la interpretación de los símbolos de envasado según la UNE-EN ISO 15223-1, han publicado una guía y un póster que se pueden descargar desde su web. Y la suerte es que está en español.

Los símbolos ayudan a identificar y diferenciar entre un SBE (Sistema de Envasado Estéril) y un EP (Envasado de Protección). Los SBE impiden la entrada de microorganismos y permiten una presentación aséptica, y se componen por lo menos de un sistema de barrera estéril que mantiene la esterilidad y permite una presentación aséptica. A menudo se añade una capa de EP, para proteger físicamente al SBE y su contenido hasta el punto de uso. El EP puede encontrarse tanto fuera como dentro del SBE. Un caja exterior o contenedor, no es un SBE, pero podría haber sido diseñado para ser utilizado como un EP durante el transporte y el almacenamiento. Un único SBE, por ejemplo una bolsa, que contiene un producto médico estéril, puede identificarse fácilmente como un SBE. Sin embargo, en algunas circunstancias, es difícil diferenciar entre un SBE validado y un EP que se parece a un sistema de barrera estéril. En estos casos, los riesgos podrían aparecer durante la presentación aséptica: riesgo de contaminación del dispositivo y/o el campo estéril y/o las batas estériles de personal de las salas quirúrgicas.
Los nuevos símbolos se componen de óvalos, que se forman del modo siguiente:
- una línea continua que indica una capa de Sistema de Barrera Estéril (manteniendo la esterilidad, SBE) o
- una línea discontinua que indica una capa de Embalaje de Protección (EP) que no es una barrera microbiana validada.
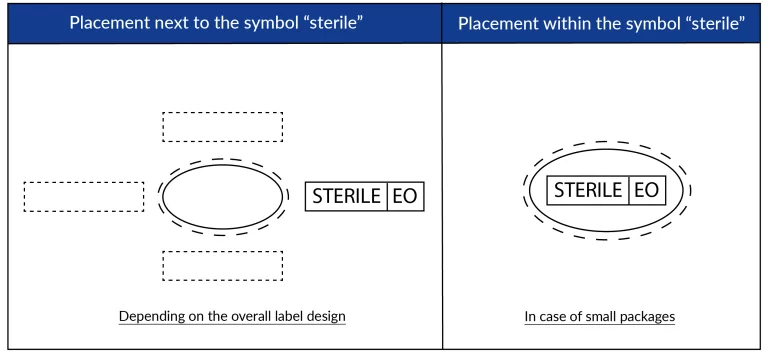
Los símbolos deben imprimirse en la etiqueta que identifica el dispositivo médico, junto o en combinación con el símbolo “estéril”. Una configuración típica de sistema de embalaje para producto estéril podría partir de una «header bag» (bolsa con ventana), que contenga productos estériles que se han envuelto con un embalaje protector. El embalaje protector no proporciona las propiedades de un sistema de barrera estéril validado, pero se usa como herramienta de presentación aséptica.
En el siguiente ejemplo, el óvalo exterior con la línea continua representa la header bag (bolsa con ventana) y es el SBE. El óvalo con la línea discontinua indica que el dispositivo médico se ha envuelto con una capa de EP para una presentación aséptica. La capa de EP no proporciona las propiedades de una barrera validada. El personal de quirófano puede identificar fácilmente esta configuración, indicando que sólo deben posicionar el embalaje interior sobre el campo estéril para una presentación aséptica.

| Visión general de todos los nuevos símbolos | ||
| Símbolo | Lo que representa | Uso recomendado / Aplicación |
| | Ref.: ISO 7000 – 3707 Sistema de barrera estéril único | La técnica de presentación aséptica requiere la apertura por un/a enfermero/a auxiliar. El/la enfermero/a de quirófano o los/las cirujanos/as no deben tocar la superficie externa del embalaje. El embalaje no debe posicionarse sobre superficies estériles. |
| | Ref.: ISO 7000 – 3708 Sistema de barrera estéril único con un embalaje de protección interior | La técnica de presentación aséptica requiere la apertura del embalaje exterior por un/a enfermero/a auxiliar. El/la enfermero/a de quirófano o los/las cirujanos/as no deben tocar la superficie del embalaje exterior. La capa interior con el producto estéril puede ser manipulada por el personal estéril. El producto con la capa interior puede posicionarse sobre superficies estériles. |
| Ref.: ISO 7000 – 3709 Sistema de barrera estéril único con un embalaje de protección exterior | La técnica de presentación aséptica requiere la apertura por un/a enfermero/a auxiliar. El/la enfermero/a de quirófano o los/as cirujanos/as no deben tocar la superficie exterior del embalaje estéril. El envase no debe posicionarse sobre superficies estériles. | |
| | Ref.: ISO 7000 – 3704 Doble sistema de barrera estéril | La técnica de presentación aséptica requiere la apertura del embalaje exterior estéril por un/a enfermero/a auxiliar. El/la enfermero/a de quirófano o los/as cirujanos/as no deben tocar la superficie exterior del embalaje estéril. El embalaje exterior no debe posicionarse sobre superficies estériles. El embalaje interior estéril puede ser manipulado por el personal estéril y puede posicionarse sobre superficies estériles. |
| | Doble sistema de barrera estéril con embalaje protector exterior | La técnica de presentación aséptica requiere la apertura del embalaje exterior de protección y del embalaje exterior estéril por un/a enfermero/a auxiliar. El/la enfermero/a de quirófano o los/as cirujanos/as no deben tocar la superficie exterior del embalaje estéril. El embalaje exterior no debe posicionarse sobre superficies estériles. El embalaje interior estéril puede ser manipulado por el personal estéril y puede posicionarse sobre superficies estériles. |
Conforme a la UNE-EN ISO 15223-1:2021, los símbolos deberán situarse en la etiqueta que identifica el dispositivo médico, junto o en combinación con el símbolo ‘sterile’ (estéril). El símbolo “sterile” estéril indicará el método de esterilización. A modo de ejemplo, se muestra en la tabla anterior un dispositivo médico que ha sido esterilizado utilizando óxido de etileno. El fabricante debe determinar el tamaño adecuado para que el símbolo sea legible para el uso previsto.

El MDR o Reglamento requiere que el embalaje que mantenga la condición estéril de un dispositivo (‘embalaje estéril’) tenga una indicación que permita que el embalaje estéril sea reconocido como tal. El MDR no especifica qué capas del embalaje deben etiquetarse. En la UNE-EN ISO 11607-1:2019 se indica en el apartado 6.1.8: “Si el sistema de envasado que se va a abrir en el punto de utilización consta de más de una capa de envasado, el sistema o sistemas de barrera estéril deben mostrar una indicación para que se los reconozca como tal”.
En el caso de un producto básico en doble embolsado puede ocurrir, por ejemplo, que un usuario retire el SBE exterior y otro decida conservar el producto aún envasado para otra aplicación. En este caso puede ser importante aplicar el etiquetado de SBE en ambos SBE para no dejar lugar a ambigüedad alguna. La imagen siguiente muestra un ejemplo de un instrumento en doble bolsa, con el símbolo SBE doble en la bolsa exterior y el símbolo SBE único en la bolsa interior.

En el caso de un dispositivo implantable de alto riesgo, el uso será normalmente muy definido y limitado. La configuración del envase con un doble sistema de barrera estéril se diseñará específicamente para este uso y no está previsto para utilizarse más adelante o para ser almacenado con un único sistema de barrera estéril.

Es importante que todo el bloque quirúrgico conozca estos símbolos, ya que así incrementaremos la seguridad del paciente.
Después de una entrada un tanto larga y complicada, nada mejor que relajarse. Como siempre habrá algo serio:
Tan complicado como envasar es decir arriquitaun:








































































Debe estar conectado para enviar un comentario.